Clostridium difficile – Diagnostik und Therapie
Clostridium difficile Infektionen steigen an. Was ist Clostridium difficile / Clostridioidesdifficile, und was kann man dagegen tun?

Clostridium difficile (auch: Clostridioidesdifficile) ist ein Darmbakterium und der häufigste Erreger von Antibiotika-assoziiertem Durchfall. Da das stäbchenförmige Bakterium überwiegend in Krankenhäusern sein Unwesen treibt, wird es auch als „Krankenhauskeim“ bezeichnet. Aber auch außerhalb des Krankenhauses kann C. difficile zu gesundheitlichen Problemen führen. Clostridium difficile Infektionen äußern sich von leichtem Durchfall bis hin zur pseudomembranösen Colitis – einer gefährlichen Darmentzündung. Wie es dazu kommt und was man dagegen tun kann, darum geht es in diesem Beitrag.
Das Wichtigste in Kürze:
- Clostridium difficile ist einer der häufigsten Krankenhauskeime und kann zu teils lebensbedrohlichen Infektionen führen.
- Auslöser einer Erkrankung mit Clostridium difficile ist fast immer eine Antibiotikabehandlung.
- Das häufigste Symptom einer Clostridium difficile Infektion ist sehr starker, übelriechender Durchfall.
- Spezielle mikrobiologische Präparate können die Darmflora bei oder nach einer Antibiotika-Einnahme unterstützen und die Infektion mit difficile reduzieren.
Newsletteranmeldung
Fast geschafft! Bestätigen Sie kurz die E-Mail, die Sie erhalten haben.
Bitte überprüfen Sie auch Ihren Spam-Ordner, sollten Sie die E-Mail nicht erhalten haben.
Was ist Clostridium difficile?
Clostridien kommen eigentlich überall vor, zum Beispiel auch im Boden oder in Gewässern. Clostridium difficile (auch: Clostridioides difficile) ist daher auch kein Krankheitserreger im klassischen Sinne: Bei gesunden Menschen ist Clostridium difficile (kurz: C. difficile) ein harmloses Darmbakterium, das Teil der normalen Darmflora (auch: Mikrobiota) sein kann und keine Probleme bereitet, solange das Bakterium nicht überhandnimmt.
Problematisch wird es jedoch, wenn die Darmflora z.B. durch die häufige oder lange Gabe von Antibiotika gestört wird und das Immunsystem durch Krankheit oder Alter geschwächt ist. Denn dann können die restlichen Darmbakterien die Ausbreitung von Clostridium difficile (das gegen die meisten Antibiotika resistent ist) nicht mehr kontrollieren und es kommt zu einer Clostridium difficile Infektion.1,2,3,4
Clostridium difficile: Risiko
Bei Krankenhaus-Infektionen denken viele an den multiresistenten MRSA-Keim. Er ist sicherlich der bekannteste Krankenhauskeim. Doch was viele nicht wissen, Clostridium difficile tritt viel häufiger auf und ist dadurch im Alltag viel bedeutsamer.5
Risikofaktoren einer Clostridium difficile Infektion sind:1
- Lange oder häufige Antibiotika-Einnahme
- Krankenhausaufenthalte (aktuell oder kürzlich)
- Fortgeschrittenes Lebensalter (>65 Jahre)
- Ein geschwächter Allgemeinzustand (Immunschwäche)
- Grunderkrankungen des Darms
- Lange oder häufige Einnahme von Protonenpumpen-Inhibitoren (PPI)
- Nicht-steroidale Entzündungshemmer (z.B. Ibuprofen, Diclofenac)
Ein besonders hohes Risiko für eine Clostridium difficile Infektion besteht bei folgenden Antibiotika-Klassen:6
- Clindamycin
- Fluor-Chinolone
- Cephalosporine (z.B. Cefuroxim)
- Aminopenicilline (z.B. Ampicillin, Amoxicillin-Clavulansäure)
Es scheint auch ein Zusammenhang zwischen der Ernährung und dem Auftreten von Clostridium difficile Infektionen zu geben. Laut einer 2018 veröffentlichten Studie, soll der Verzehr von Trehalose die Clostridium difficile Infektionen fördern können. Trehalose ist ein Zucker (Disaccharid), der seit 2001 als günstiger Austauschstoff vermehrt in der Lebensmittelindustrie verwendet wird.7
In unserer Ernährung findet sich Trehalose z.B. in:8
- Speiseeis und Tiefkühlprodukten
- Backwaren
- Süßwaren und Schokolade
- Kaugummi
Vor allem die Risikogruppen sollten daher bei Lebensmitteln auf die Liste mit Inhaltsstoffen achten und Produkte mit zugesetzter Trehalose meiden.
Clostridium difficile: Symptome
Die Inkubationszeit einer Clostridium difficile Infektion (d.h. die Zeit zwischen Ansteckung und Ausbruch der Symptome) kann unterschiedlich sein. Entweder direkt während oder bis zu mehreren Wochen nach einer Antibiotika-Behandlung. Tatsächlich kann sich eine Clostridium difficile Infektion auch erst 4-12 Wochen nach einer Antibiotika-Einnahme oder einem Krankenhausaufenthalt äußern. Dann verbindet man einen abrupt auftretenden Durchfall jedoch häufig nicht mehr mit der Antibiotika-Behandlung oder dem Krankenhausaufenthalt und die C. difficile Behandlung wird möglicherweise nicht früh genug eingeleitet.

In der Regel äußert sich eine Clostridium difficile Infektion laut RKI (Robert-Koch-Institut) folgendermaßen:1
- Wässriger Durchfall mit charakteristischem fauligem Geruch (mindestens drei Stuhlgänge pro Tag für zwei oder mehrere Tage)
- Manchmal Bauchschmerzen im unteren Bauchbereich
- Manchmal Fieber
- Bei schweren Verläufen: Blut im Stuhl
Bei einer schweren Clostridium difficile Infektion kann die Stuhlfrequenz mehr als 10 Stühle pro Tag betragen – je nach Schweregrad kann es zu Dehydratation und Elektrolytstörungen kommen.4

Ist Clostridium difficile gefährlich?
Bei gesunden Menschen ist Clostridium difficile völlig harmlos. Denn C. difficile ist ein weit verbreitetes Bakterium, dass auch in der Darmflora von gesunden Menschen nachgewiesen werden kann, aber keine gesundheitlichen Probleme auslöst.9 Denn seine Ausbreitung wird durch die anderen Darmbakterien und das Immunsystem in Schach gehalten.
Sprunghaft steigt die Besiedlung mit Clostridium difficile jedoch bei einem Krankenhausaufenthalt an: bei ca. jedem dritten stationär behandeltem Patienten kann das Bakterium nachgewiesen werden, meist aber zeigen sich auch hier zunächst keine Symptome wie Durchfall. Dennoch, bei etwa 1 von 100 mit Antibiotika behandelten Patienten kommt es im Krankenhaus, aufgrund der gehäuften Risikofaktoren (siehe oben), zu einer Clostridium difficile Infektion.1 Dieser Keim gilt damit als häufigste Ursache von Krankenhaus- und Antibiotika-bedingten Durchfallerkrankungen, die im Ernstfall lebensbedrohlich werden können.
Besonders bei älteren Patienten mit Grunderkrankungen kann es in Kombination mit Clostridium difficile-Keimen zu folgenden starken Komplikationen kommen:1
- Pseudomembranöse Colitis (schwere Entzündung des Dickdarms)
- Proteinverlustsyndrom (vermehrter Proteinverlust durch Übertritt aus dem Blut durch die Darmschleimhaut in den Darm)
- Ileus (Darmverschluss)
- Kolonperforation ‒ Einriss der Dickdarmwand (Darmdurchbruch)
- Toxisches Megakolon (durch Toxine bedingte Lähmung und massive Vergrößerung des Dickdarms)
- Sepsis
Insgesamt wird heutzutage über eine Zunahme von Clostridium difficileInfektionen und Komplikationen berichtet.1,2,3
Was macht Clostridium difficile gefährlich?
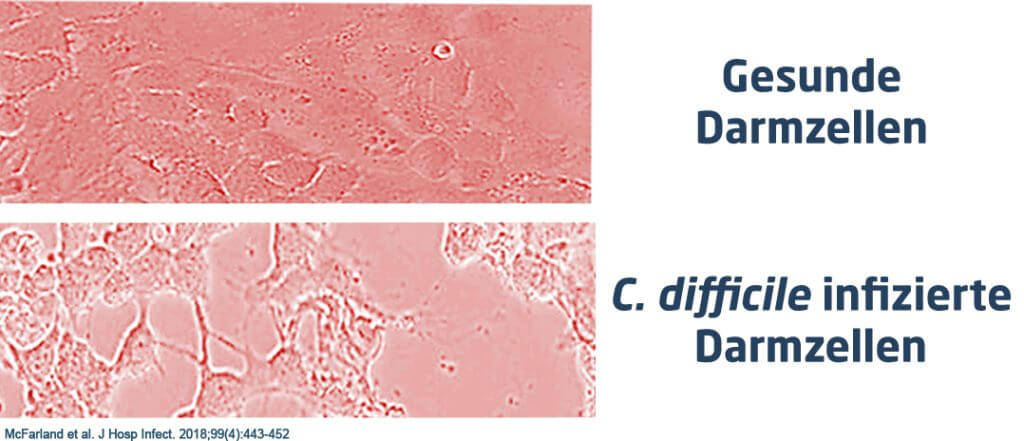
Die Gefährlichkeit von Clostridium difficile entsteht durch seine Fähigkeit zwei Toxine, also Giftstoffe, abzusondern (Toxin A und Toxin B, bzw. Toxin A/B).x Diese Giftstoffe dringen in die Darmwandzellen ein, lösen sie auf und führen zu einer zerstörten Darmbarriere mit Flüssigkeitsverlust im Darm (Durchfall!). Die verschiedenen Clostridium difficile-Stämme sind unterschiedlich gut im Toxine-Bilden. Aber klar ist, je stärker sich Clostridium difficile, z.B. durch eine reduzierte Darmflora, im Darm ausbreiten kann, desto mehr Toxine werden produziert. Besonders aggressive Stämme sind in der Lage, noch ein weiteres Toxin zu bilden, das die Darmwandzellen noch massiver schädigen kann.11
Eine weitere Besonderheit macht Clostridium difficile gefährlich: die Fähigkeit Sporen zu bilden.
Das Bakterium schrumpft in unwirtlichen Umgebungen (z.B. wenn eine Oberfläche mit Alkohol desinfiziert wird) einfach in sich zusammen und verkapselt sich (Spore). Als Spore kann Clostridium difficile sehr lange auf Oberflächen und Gegenständen, beispielsweise im Krankenhaus, überleben und sich unbemerkt verbreiten.14 Das Problem: durch konventionelle alkoholische Desinfektionsmittel lassen sich diese Clostridium difficile-Sporen nicht abtöten.3
Clostridium difficile Diagnostik
Da viele Patienten mit Clostridium difficile besiedelt sind, ohne dass es dadurch zu offensichtlichen Problemen kommt, erfolgt eine mikrobiologische Diagnostik im Krankenhaus meist erst beim Auftreten von Symptomen (bei charakteristischem Durchfall).
Unabhängig davon, ob der Patienten sich innerhalb oder außerhalb des Krankenhauses befindet, sollte eine Diagnostik durchgeführt werden, wenn:1
- Symptome auftreten und die Patienten in den letzten 60 Tagen Antibiotika eingenommen haben
- Symptome auftreten bei Patienten, die zur Risikogruppe gehören (s.o.)
- Durchfall mehr als 3 Tage andauert und kein anderer bekannter Erreger dafür ursächlich ist
Die sichere Diagnose von C. difficile erfolgt im Labor standardmäßig über den Nachweis der von dem Bakterium abgesonderten Giftstoffe – Toxin A und B – oder durch einen kulturellen Nachweis in einer Stuhlprobe.1
Clostridium difficile Hygiene
Clostridium difficile verbreitet sich im Darm und wird daher auch über den Stuhlgang ausgeschieden. So schockierend es klingt, am häufigsten erfolgt die Übertragung des Keims von Mensch zu Mensch durch die orale Aufnahme von C. difficile aufgrund von mangelnder Hände-Hygiene nach dem Toilettengang (Stuhl-Hand-Kontakt, Hand-Mund-Kontakt). Da die Bakterien sehr widerstandsfähig sind und auch außerhalb des Magen-Darm-Traktes überleben können, kann eine Übertragung auch über kontaminierte Gegenstände und Oberflächen erfolgen, an denen die Erreger haften (häufig im Krankenhaus).3
Tritt im Krankenhaus eine Clostridium difficile Infektion auf, werden deshalb so schnell wie möglich einige Kontrollmaßnahmen durchgeführt:1,2
- Isolierung des Patienten, damit der Keim über indirekten Kontakt nicht an andere Patienten weitergegeben wird
- Betreuung des Patienten mit speziell dafür geschultem Personal
- Intensivierung der Hygienemaßnahmen für Hände, sowie Toiletten, Türklinken, Griffen und Oberflächen
- Kontrolle der Antibiotika-Verordnungen
Für Patienten, Angehörige und medizinisches Personal ist die Clostridium difficile Hygiene nur mit alkoholischen Desinfektionsmitteln nicht ausreichend, denn diese Mittel sind wirkungslos gegen die Sporen. Deshalb muss bei Kontakt mit dem Patienten oder dem Zimmer immer das gründliche Waschen der Hände erfolgen (mind. 30 Sekunden). Nur das führt durch den Spüleffekt zu einer wesentliche Reduktion der Erregersporen.1

Clostridium difficile Therapie
Wurde bei einem Patienten eine Clostridium difficile Infektion nachgewiesen, versucht man zunächst durch Absetzen der momentanen Antibiotika-Therapie die Beschwerden in den Griff zu bekommen. Bei jedem fünften Patienten verschwindet der Clostridium difficile-assoziierte Durchfall so innerhalb von 2 bis 3 Tagen von alleine.
Bei schweren oder fortbestehenden Symptomen, dem Vorhandensein von Grunderkrankungen oder in Situationen, in denen die Antibiotika-Behandlung fortgesetzt werden muss, kann eine medikamentöse Clostridium difficile Therapie mit speziellen Antibiotika (Vancomycin, Fidaxomycin) erforderlich sein – verhängnisvoll für die Darmflora, denn durch die vorangegangene Antibiotika und dadurch bereits geschädigte Darmflora wird die Clostridium difficile Infektion immerhin erst verursacht.
Eine Operation wird meist nur bei schweren Verläufen mit Komplikationen (siehe oben) durchgeführt.1
Stuhltransplantation bei Clostridium difficile
Manchmal kann es vorkommen, dass die medikamentöse Behandlung von Clostridioides difficile Infektionen nicht mehr wirksam ist und die Infektion bei Patienten wiederholt auftritt. Dann findet die Stuhltransplantation (auch Fäkaler Mikrobiom-Transfer, kurz: FMT) als effektives Mittel bei wiederkehrenden (med: rezidivierenden) Clostridioides difficile Infektionen auch in Deutschland zunehmend Anwendung.12
Bei einer Stuhltransplantation wird der frische Stuhl, also Kot, eines Spenders per Koloskopie (Dickdarmspiegelung) in den Darm des Patienten eingesetzt und das Mikrobiom somit gezielt moduliert. Meist werden hier Lebenspartner oder Familienangehörige zur Spende bevorzugt. Man geht davon aus, dass hier die Beschaffenheit der gesunden Darmflora am ähnlichsten ist. Durch die neuen Darmbewohner des gesunden Spenders gelingt es in den meisten Fällen, die gestörte Darmflora des Clostridium difficile Patienten zurück ins Gleichgewicht zu bringen und eine normale Mikrobiotadiversität wiederherzustellen. Die Ergebnisse überzeugen: Laut einer amerikanischen Studie wurden mehr als 90 Prozent der Patienten, die eine Stuhltransplantation von einem Spender erhalten hatten, am Ende der Beobachtungszeit als geheilt eingestuft.13 Im Internet kursieren zwar unzählige Anleitungen und Videos, wie jeder eine Stuhltransplantation auch zu Hause anwenden kann, dennoch sollte dies bei schwerwiegenden Erkrankungen wie der Clostridium difficile Infektion nur von Fachärzten durchgeführt werden.
Gut zu wissen! In Kliniken die Stuhltransplantationen anbieten, werden Stuhl-Spender auf Herz und Nieren geprüft. Neben vielen Ausschlusskriterien darf ein passender Spender zum Beispiel auch keine psychischen Vorerkrankungen haben. Denn man weiß zwar, dass der Darm mit dem Hirn im engen Kontakt steht (Darm-Hirn-Achse), aber man weiß heutzutage noch nicht, ob man über eine Stuhltransplantation möglicherweise auch neurologische Erkrankungen übertragen könnte.
Clostridium difficile: Darmflora unterstützen
Die gezielte Modulation und Unterstützung des Darm-Mikrobioms ist, wie die Stuhltransplantation zeigt, ein vielversprechender Behandlungsansatz bei Clostridium difficile Infektionen. Mit dem Hintergrundwissen, dass die Störung der Darmflora und damit die Entstehung von Clostridium difficile Infektionen meist durch Antibiotika verursacht wird, ist es naheliegend, dass mikrobiologische Präparate beim Heilungsweg eine wichtige Rolle spielen können. Leider ist es jedoch nicht damit getan, einfach mehr Joghurt zu essen.
Erst hochdosierte, mikrobiologische Präparate können unsere Darmflora nachhaltig erreichen und zum Positiven verändern. Im Gegensatz zu den Joghurt-Bakterien setzen die aktiven Bakterienkulturen dieser hochspezifischen Präparate unmittelbar bei der jeweils vorliegenden Problematik an – ihre Wirksamkeit ist wiederholt in qualitativ hochwertigen klinischen Studien belegt worden (Innovall®/Apotheke).
Patienten mit einem erhöhten Risiko für eine Clostridium difficile Infektion profitieren beispielsweise besonders von den 3 Bakterienstämmen Lactobacillus acidophilus CL1285®, Lactobacillus casei LBC80R® und Lactobacillus rhamnosus CLR2® (z.B. in Innovall® CDI). Die natürlich im menschlichen Darm vorkommenden Bakterienkulturen sind speziell auf die Bedürfnisse des Darms bei Clostridium difficile Infektionen abgestimmt und durch die Anwendung als Kapsel einfach in den Antibiotika-Plan zu integrieren.

Auch wissenschaftliche Studien bestätigen: Die spezifische Auswahl der 3 Bakterienstämme und deren einzigartige Eigenschaften gegen aggressive Clostridium difficile-Stämme schützen die Darmzellen vor Toxinen und machen das einzigartige mikrobiologische Präparat ab dem 1. Tag der Antibiotika-Behandlung so zu einem wertvollen Präparat zum Diätmanagement bei Clostridium difficile-assoziierter Diarrhoe und Antibiotika-assoziierter Diarrhoe.

Häufige Fragen und Antworten

Welche Antibiotika helfen bei Clostridium difficile?
Als Antibiotikum bei Clostridium difficile wird in der Regel Vancomycin gewählt. Schlägt dieses Antibiotikum nicht an oder treten Komplikationen auf, so kann Fidaxomycin zum Einsatz kommen. Das Antibiotikum wird oral verabreicht.14

Ist Clostridium difficile meldepflichtig?
Schwere Verläufe von Clostridium difficile Infektionen gelten als bedrohliche Krankheit und eine schwerwiegende Gefahr für die Allgemeinheit und sind daher gemäß §6 Infektionsschutzgesetz (IfSG) meldepflichtig.15

Wie lange sind Clostridien ansteckend?
Die Ansteckungsfähigkeit von Clostridien ist während der akuten Erkrankung am höchsten. Aber auch nach dem Abklingen der Beschwerden können die Betroffenen die Erreger weiterhin mit dem Stuhl ausscheiden. Bei knapp jedem dritten Betroffenen bleibt der Toxin Nachweis (Toxin A/B) auch nach Clostridium difficile Behandlung und Abklingen der Symptomatik weiterhin positiv – eine weitere Ansteckungsfähigkeit kann gegeben sein. Aus pragmatischen Gründen wird jedoch die Isolierung der Betroffenen nach Abklingen der Symptome nur noch für 48h aufrechterhalten.1,3

Wie gefährlich ist Clostridium difficile?
Das Vorkommen von Clostridium difficile Bakterien im Darm ist per se nicht gefährlich. Komplikationen treten meist auf in Zusammenhang mit einer Antibiotika Therapie im Krankenhaus. Die Clostridien Erfahrung zeigt: Clostridium difficile Infektionen reichen von leichtem Durchfall bis hin zur pseudomembranösen Colitis – einer schwerwiegenden Darmentzündung und können teils lebensbedrohliche Folgen haben.